PROTHÈSE DE HANCHE PAR VOIE ANTÉRIEURE
Qu’est ce qu’une Prothèse Totale de Hanche ?
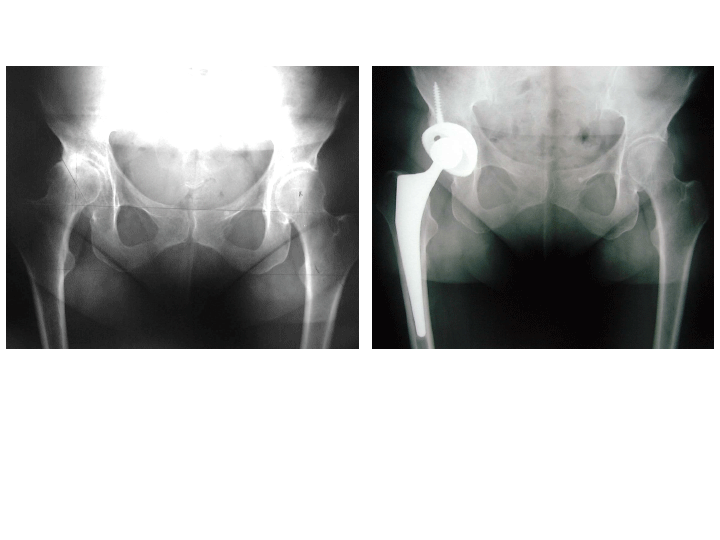
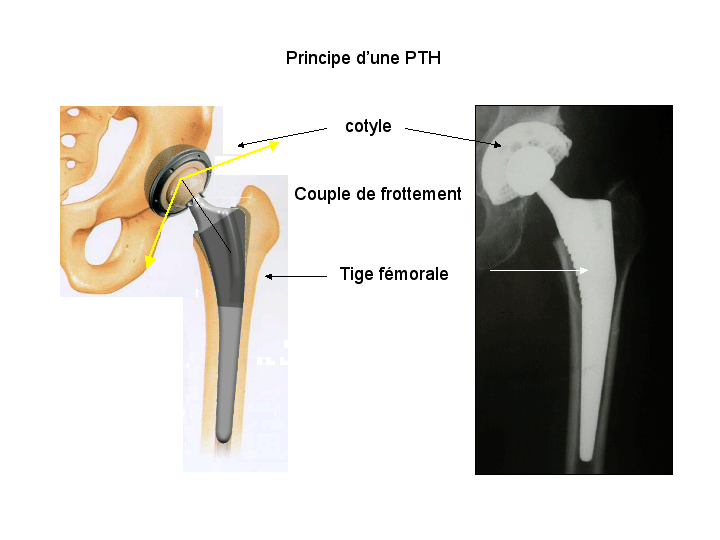
L’articulation de la hanche est composée d’une tête fémorale qui s’emboîte dans une cavité du bassin (le cotyle). La prothèse totale de hanche (PTH) remplace les surfaces articulaires de la hanche qui sont abîmée par la maladie (arthrose, rhumatisme inflammatoire, malformation congénitale, …). La PTH est composée d’une cupule hémicylindrique qui va s’emboiter dans le cotyle et d’une pièce fémorale. La pièce fémorale comprend une tige qui est implantée dans le fémur, surmontée d’un col et d’une tête qui s’articule avec la cupule. Le but de la PTH est de faire disparaître les phénomènes douloureux et de redonner une mobilité fonctionnelle à la hanche.
Type de prothèse
Il existe de très nombreux modèles de prothèses, différents dans leurs formes, et leurs matériaux. Le plus souvent la tige est en Titane et la cupule en alliage de Cobalt-Chrome. Le plus souvent, les prothèses sont recouvertes d’un revêtement d’hydroxyapatite permettant une ostéo-intégration sans ciment. Le couple de frottement fait toujours débat. Il n’y a pas de prothèse inusable (c’est un abus de langage qui est à tort parfois employé). Le couple de frottement céramique-céramique a un taux d’usure en laboratoire très faible, mais un risque de fracture variable évalué à 5 pour 10.000 pour l’insert dans la cupule et 3 pour 100.000 pour la tête fémorale. Ces chiffres sont toujours discutés et discutable car la qualité de pose de la prothèse influence le risque de fracture et de complication. La céramique est surtout utilisée chez les patients jeunes et actifs, mais n’est pas recommandé dans certains cas (surpoids, mauvaise qualité osseuse par exemple). L’autre couple de fortement très utilisé et de plus en plus utilisé est le couple double mobilité avec un insert en polyéthylène et une tête en métal, avec un taux d’usure du polyéthylène très faible.
Indication de la PTH
Vous souffrez d’une maladie de la hanche (arthrose, rhumatisme inflammatoire…), qui a usé le cartilage de l’articulation et qui génère des douleurs et/ou une raideur articulaire, pouvant entrainer une difficulté à marcher, une difficulté à réaliser les actes de la vie quotidienne comme l’habillage, se couper les ongles des pieds, mettre ses chaussettes, etc …. Le plus souvent la douleur est dans le pli de l’aine, mais peut irradier dans la cuisse, le genou, la fesse, le dos, et simuler une sciatique ou cruralgie.
Quand se faire opérer ?
La décision est prise le plus souvent quand les traitement antalgiques et anti-inflammatoires ne sont plus efficaces, quand la gêne fonctionnelle est importante entrainant une modification de vos activités habituelles qu’elles soient sportives ou de loisirs ; quand les douleurs sont mal calmées la nuit ou au repos ; quand le cartilage est très usé avec atteinte de l’os sous chondral (atteinte du capital osseux). C’est l’ensemble de ces critères, à des degrés plus ou moins avancés, tenant compte aussi de l’âge, des antécédents médicaux et du contexte socioprofessionnel, qui vous fera prendre la décision. L’âge est un critère relatif : des indications existent chez le patient jeûne voir très jeune (inférieur à 30 ans) ou très âgé, à plus de 90 ans.
Principe technique : voie d’abord antérieure anatomique de Hueter
L’intervention consiste à implanter dans le fémur, un pivot métallique muni d’une tête et dans le bassin, en lieu et place du cotyle, une cupule cotyloïdienne. Le chirurgien choisira l’implant le mieux adapté à votre maladie et à votre gabarit en fonction des données de la science actuelle.
Nous réalisons une voie d’abord mini invasive (courte incision cutanée) de façon à diminuer le risque septique, les douleurs postopératoires, le saignement, et la durée d’hospitalisation.
Intérêts de la Voie d’Abord Antérieure :
- Patient installé sur le dos = plus confortable
- Voie ANATOMIQUE = pas de section musculaire
- Risque nerf sciatique = très faible
- Risque inégalité de longueur = très faible
- Risque de luxation = très faible
- Aucun mouvement postopératoire interdit
- Tous les sports sont autorisés
- Objectif => Meilleure récupération fonctionnelle
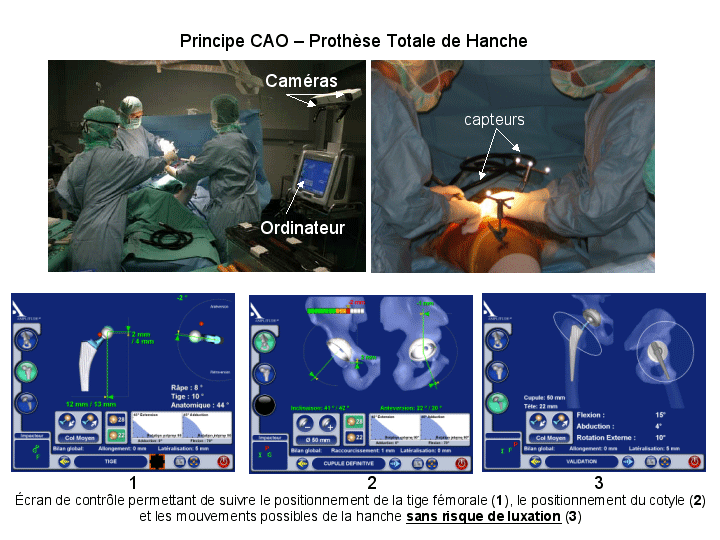
La chirurgie Assistée par ordinateur (voir CAO principe appliqué à la PTH) peut aussi être utilisée pour optimiser le positionnement de la cupule et la tige fémorale pour diminuer le risque de luxation postopératoire et le risque d’inégalité de longueur. Mais pour l’instant cette technique nécessite le recours à la voie postérieure de hanche.
Informations complémentaires
L’infection
La peau est la barrière la plus efficace contre l’infection. La préparation cutanée est importante. Vous devez prendre une douche la veille et le matin même de l’intervention avec un savon doux. L’asepsie cutanée sera faite 2 fois au bloc opératoire juste avant l’acte chirurgical, selon les recommandations du CLIN (Comité de Lutte des Infections Nosocomiales). Le Dépistage du staphylocoque doré par un prélèvement au niveau de la muqueuse nasale est parfois effectué même s’il n’est pas obligatoire. Si le test est positif (30% de la population), une pommade nasale est à appliquer dans chaque narine 5 jours avant l’intervention pour éradiquer le germe nocif..
Les facteurs d’infections sont majorés
- Si vous êtes diabétique, et si votre diabète est mal équilibré => il est important d’être bien équilibré avant et après l’intervention. Il est important de faire le point avec votre endocrinologue ou médecin traitant avant.
- Si vous avez des problèmes dentaires => ils doivent être soignés avant l’intervention.
- Si vous avez des problèmes urinaires (cystites ou problème de prostate) => consulter votre médecin traitant ou un urologue si besoin.
- Si vous avez des plaies cutanées, des ulcères variqueux ou des troubles cutanés => consulter votre médecin traitant ou un dermatologue.
- Si vous fumez => l’arrêt du tabac 45j avant et après est très fortement recommandé
- Si votre poids dépasse de 15% votre poids idéal, il est recommandé de perdre du poids avant l’intervention.
La durée d'hospitalisation
est variable de 1 à 2j en moyenne. L’intervention peut être réalisée en ambulatoire (<24h). Un protocole RRAC (Récupération Rapide Après Chirurgie) est mis en place à la clinique Belledonne. 95% des patients rentrent à leur domicile, et 5% vont dans un centre de convalescence. Il n’y a pas de rééducation spécifique : marcher, se lever d’une chaise, monter et descendre les escaliers est la meilleure façon de se rééduquer en postopératoire immédiat. La marche avec deux cannes est conseillée pendant quelques jours (7 à 21j en moyenne), pour éviter de boiter et pour palier tout trouble de l’équilibre. La récupération fonctionnelle se fait progressivement en 2 à 4 mois. La reprise du sport est généralement possible après la consultation du 2ème mois postopératoire après l’examen clinique et des radios. Vous pouvez conduire votre voiture quand vous le souhaitez.
Rééducation et Résultats
Il n’y a pas de rééducation spécifiques La très grande majorité des patients reprennent une activité physique toute à fait normale, voir une pratique sportive entre 2 et 6 mois en moyenne. Tous les sports sont possibles avec une PTH. Mais certains sports pratiqués de façon intensive, ne sont pas recommandés. La durée de vie moyenne d’une PTH dépend de nombreux facteurs (âge, activité, poids, réactivité aux débris d’usure et bien sur la qualité de la mise en place de la prothèse qui est un facteur très important). Les changements de prothèse se font en moyenne au bout de 15 à 20 ans du fait de l’usure ou d’un défaut de fixation osseuse. Il n’y a pas actuellement un modèle de prothèse supérieur aux autres (le polyéthylène peut s’user, la céramique peut casser, le métal peut faire des débris que l’on retrouve dans le sang). Aucune prothèse n’est inusable. 90% à 95% des patients conservent une prothèse fonctionnelle pendant plus de 15 ans.
Les complications sont rares.
La luxation est devenue très rare (< à 0.5%) avec la technique MINI-INVASIVE et la voie d’abord anatomique ANTERIEURE. Cette complication impose le retour à la clinique et le plus souvent une ré-intervention.
La phlébite et l’embolie pulmonaire est en moyenne < à 1%. La prévention est faite par l’usage des anticoagulants et des bas de contention, et la reprise de la marche précoce.
La fracture du fémur est en moyenne < 0.5%, le plus souvent suite à une chute en postopératoire, et nécessite le plus souvent une ré-intervention. La fracture de l’implant prothétique est en moyenne < 0,5% et nécessite une réintervention.
L’infection est en moyenne < à 1%, mais peut être grave si profonde et nécessite un traitement antibiotique pendant plusieurs mois et une ou plusieurs ré-interventions pour nettoyer ou changer la prothèse.
Le risque de complications infectieuses est augmenté si vous êtes diabétique, si vous avez des problèmes dentaires, urinaires, des plaies cutanées, des ulcères variqueux ou des troubles cutanés ou vasculaires et si vous avez une surcharge pondérale de 15% supérieur à votre poids idéal. Nous prenons des précautions très rigoureuses au bloc opératoire, et nous opérons dans une salle avec les normes en vigueur les plus sévères, contrôlées par des organismes extérieurs. Le descellement (faillite de la fixation osseuse de la prothèse) est une complication tardive, le plus souvent au-delà de 15 à 30 ans. Cette complication est multifactorielle.
Les lésions vasculaires et des nerfs sont décrits, mais surviennent exceptionnellement. Les lésions en particulier du nerf sciatique sont très rares (<0.5%). Une paresthésie transitoire autour de la cicatrice au niveau de la cuisse, liée à une compression du nerf fémoro-cutané est plus fréquente (5 à 10% environ) par la voie d’abord antérieure et réversible dans la très grande majorité des cas, au bout de plusieurs mois. Ces lésions nerveuses peuvent survenir plus facilement dans les reprises de prothèse, dans les prothèses mises sur des luxations congénitales ou des dysplasies de hanche.
Il peut exister une différence de longueur entre les deux jambes après l’implantation prothétique. Celle-ci est le plus souvent modérée (< 10mm) et non gênante au-delà de quelques mois. Une semelle est parfois nécessaire pour compenser cette différence et si la gêne est persistante au-delà de 4 mois. Une ré-intervention peut être parfois nécessaire.
L’hématome est très fréquent et se résorbe de lui-même en quelques semaines, mais peut très exceptionnellement nécessiter une intervention pour l’évacuer. Des ossifications peuvent très rarement (< à 05%) apparaître autour de la prothèse, et peuvent diminuer la mobilité de la hanche, voire la bloquer complètement. En générale ces ossifications sont peu importantes et non gênantes, et sont en grande partie évitées par la prise d’anti-inflammatoires après l’intervention.
Consignes postopératoires et suivi
Sport : Il n’y a aucun mouvement interdit en postopératoire (sports ou vie intime). Aucun sport n’est interdit. Tous les sports peuvent être repris, mais certains sports ne sont pas recommandés en pratique quotidienne ou intensive du fait de la majoration du risque d’usure de la prothèse ou de défaut de fixation à terme.
Précaution : Il est important de signaler ou rappeler à votre dentiste, à votre médecin traitant et lors de tout acte médical que vous êtes porteurs d’une prothèse. Il est recommandé d’avoir un traitement antibiotique protecteur lors de soins dentaires profonds, de coloscopie, de gastroscopie. Il ne faut pas laisser évoluer un syndrome infectieux sans en parler à votre médecin traitant, et sans traitement pendant plusieurs jours.
Suivi : Il est indispensable d’avoir un suivi clinique et radio régulier, 3 fois la 1ère année en général, puis tous les 2 ou 3 ans ensuite pour vérifier l’état de votre prothèse, selon votre âge et votre activité sportive.
Signe d’alerte : En cas de survenue d’une douleur dans la région de la hanche, qui peut irradier dans la cuisse jusqu’au genou, qui vous parait anormale ou inhabituelle, qui persiste et vous inquiète, en cas de grosseur au niveau de la cicatrice qui devient rouge ou inflammatoire, sans forcément qu’il y ait de la température associée, il faut en parler à votre médecin traitant ou directement à votre chirurgien. Le plus souvent il faut faire une radio de contrôle récente et revoir votre chirurgien en apportant les anciennes radios pour un examen comparatif, et une prise de sang. Si une échographie est prescrite, il faut qu’elle soit réalisée par un radiologue spécialisé et rompu à cet examen de la hanche avec une prothèse.
Conclusion
La mise en place d’une prothèse de hanche est une chirurgie hyperspécialisée, de haute technologie qui a demandé à votre chirurgien un apprentissage important et une mise à jour régulière de ses connaissances, pour permettre une amélioration de la technique chirurgicale et des implants. C’est une intervention est devenue de ce fait, fiable et très satisfaisante. Les résultats à long terme montrent que 90 à 95% des patients sont satisfait ou très satisfait à plus de 15 ans de recul. La durée moyenne d’une prothèse de hanche varie de 10 ans à plus de 30 ans selon les séries de la littérature. Certains patients sont à réopérer pour changer une partie ou la totalité de la prothèse, pour un problème d’usure ou à cause d’un défaut de fixation de l’implant à l’os. Cependant, il n’y a pas de date de péremption de la prothèse, et la très grande majorité des patients vont garder leur prothèse à vie.